3.1 Консервативное лечение
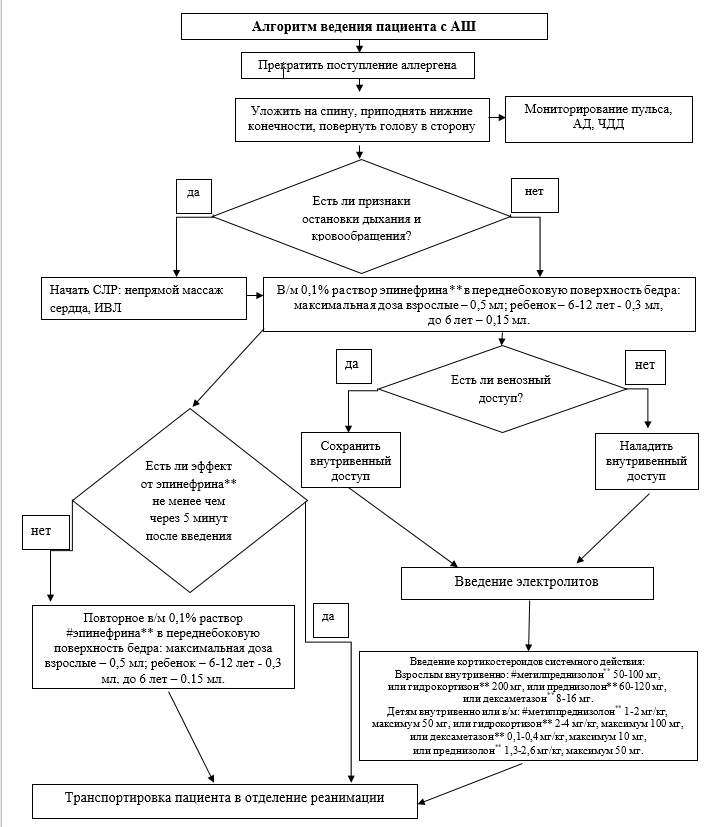
При выявлении критериев анафилаксии, АШ любыми лицами, необходимо немедленно вызвать помощь для оказания первой медицинской помощи [22,30].
Рекомендация 7. При развитии анафилаксии/АШ вне медицинской организации или в медицинской организации без отделения анестезиологии, реанимации и интенсивной терапии рекомендуется вызвать скорую медицинскую помощь; если в медицинской организации с отделением анестезиологии, реанимации и интенсивной терапии - реанимационную бригаду [30].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
Рекомендация 8. Всем пациентам с анафилаксией/АШ рекомендуется прекратить поступление предполагаемого аллергена в организм для снижения тяжести анафилаксии/АШ [4, 30].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
Комментарий: при развитии АШ на: внутривенное введение лекарственных препаратов - немедленно остановить введение ЛС, сохранить венозный доступ; яд перепончатокрылых - удалить жало (при наличии), выше места ужаления на конечность наложить венозный жгут [4]. Если удаление аллергена требует значительных затрат времени (например, промывания желудка), делать этого не следует.
Рекомендация 9. Всех пациентов с АШ рекомендуется уложить в положение на спине с приподнятыми нижними конечностями и повернутой на бок головой [30].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
Комментарий: При АШ нельзя поднимать пациента или переводить его в положение сидя, так как это в течение нескольких секунд может привести к фатальному исходу [4].
Рекомендация 10. Беременных с АШ рекомендуется уложить в положение на левом боку с обеспечением проходимости верхних дыхательных путей [2].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
Рекомендация 11. Пациентам с анафилаксией/АШ в сочетании с удушьем вследствие бронхоспазма или ангиоотека верхних дыхательных путей рекомендуется положение сидя [2].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
Комментарий: важно отметить, что если не дать сесть пациенту с удушьем от бронхоспазма или ангиоотека верхних дыхательных путей, то он может погибнуть [2].
Рекомендация 12. Всем пациентам с анафилаксией/АШ рекомендуется незамедлительно ввести эпинефрин** для купирования анафилаксии/АШ [13, 36].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
Рекомендация 13. Всем пациентам с анафилаксией/АШ рекомендуется в/м введение эпинефрина** в переднебоковую поверхность верхней трети бедра, при необходимости – через одежду, для купирования анафилаксии/АШ [36, 37, 38, 39].
Уровень убедительности рекомендации - В (уровень достоверности доказательств – 2).
Комментарий: данная локализация предпочтительна в сравнении с введением в дельтовидную мышцу и подкожным введением [36, 37, 38, 39].
При наличии внутривенного доступа обученный персонал с опытом применения и титрования адренергических и дофаминергических средств (например, анестезиологи и реаниматологи) могут начать с введения эпинефрина** внутривенно при обязательном мониторировании электрокардиографических данных [40].
Рекомендация 14. Всем пациентам с анафилаксией/АШ рекомендуется в/м введение #эпинефрина** из расчета 0,01 мг/кг, максимальная разовая доза для взрослого пациента составляет 0,5 мг [2, 22].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
Рекомендация 15. Всем пациентам с анафилаксией/АШ рекомендуется в/м введение эпинефрина** из расчета 0,01 мг/кг, максимальная разовая доза для ребенка – 6-12 лет - 0,3 мг, до 6 лет – 0,15 мг для купирования анафилаксии/АШ [2, 22].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
Рекомендация 16. Всем пациентам с анафилаксией/АШ при отсутствии ответа на первую дозу не менее, чем через 5 минут, рекомендуется в/м ввести повторную дозу #эпинефрина** из расчета 0,01 мг/кг, максимальная разовая доза для взрослого пациента составляет 0,5 мг, для ребенка – 6-12 лет – 0,3 мг, до 6 лет – 0,15 мг для купирования анафилаксии/АШ для достижения клинического эффекта [2, 30, 41].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
Рекомендация 17. Взрослым пациентам с анафилаксией/АШ при недостаточном ответе на 2 и более дозы эпинефрина**, введенных в/м, рекомендуется внутривенное введение эпинефрина** только при кардиореспираторном мониторинге [30]. При невозможности установить внутривенный доступ следует продолжать в/м введение #эпинефрина** из расчета 0,01 мг/кг, максимальная разовая доза для взрослого пациента составляет 0,5 мг, каждые 5-10 минут [42].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
Рекомендация 18. Детям с анафилаксией/АШ при недостаточном ответе на 2 и более дозы эпинефрина**, введенных в/м, рекомендуется внутривенное введение #эпинефрина** только при кардиореспираторном мониторинге [30]. При невозможности установить внутривенный доступ следует продолжать в/м введение #эпинефрина** из расчета 0,01 мг/кг, максимальная разовая доза для ребенка – 6-12 лет - 0,3 мг, до 6 лет – 0,15 мг, каждые 5-10 минут [42].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
Рекомендация 19. Взрослым пациентам с анафилаксией/АШ при отсутствии эффекта от в/м введения #эпинефрина** рекомендуется ввести его внутривенно в разведении (1 мл раствора эпинефрина** на 100 мл раствора натрия хлорида** 0,9% со скоростью 0,5-1 мл/кг/час) [2, 43].
Уровень убедительности рекомендации - С (уровень достоверности доказательств - 5).
Рекомендация 20. Детям с анафилаксией/АШ при наличии необходимого оборудования рекомендуется начать непрерывное внутривенное введение #эпинефрина** в дозе 0,1 мкг/кг/мин с титрованием дозы (до 1 мкг/кг/мин) [44].
Уровень убедительности рекомендации - С (уровень достоверности доказательств - 5).
Рекомендация 21. Взрослым пациентам с анафилаксией/АШ при наличии необходимого оборудования рекомендуется начать непрерывное внутривенное введение #эпинефрина** в дозе 0,5-1,0 мл/кг/ч [2].
Уровень убедительности рекомендации - С (уровень достоверности доказательств - 5).
Рекомендация 22. Всем пациентам с анафилаксией/АШ рекомендуется ингаляторное введение кислорода потоком через лицевую маску для коррекции гипоксемии [28, 30].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
Рекомендация 23. Всем пациентам с анафилаксией/АШ после введения эпинефрина** рекомендуется внутривенное введение растворов электролитов для коррекции относительной гиповолемии [30].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
Комментарий: если вызвавшее аллергию ЛС вводилось внутривенно, то необходимо сохранить доступ [24]. Рекомендованная доза растворов электролитов составляет 10-30 мл/кг массы тела [2, 28]. Применяется подогретый (по возможности) 0,9% раствор натрия хлорида** 500 – 1000 мл для пациента с нормотензией, 1000-2000 мл для пациента с артериальной гипотензией; при наличии в анамнезе сердечной недостаточности – не более 250 мл за 5–10 мин, у детей – 20 мл/кг [2, 46]. Растворы декстрозы** не рекомендуются вследствие быстрой экстравазации введенного объема [2, 47].
Рекомендация 24. Всем пациентам с анафилаксией/АШ после стабилизации АД и устранения респираторных проявлений после введения эпинефрина** рекомендуется введение кортикостероидов системного действия для снижения риска продленной фазы респираторных проявлений [4, 30]:
- взрослым: внутривенно #метилпреднизолон** 50-100 мг или #гидрокортизон** 200 мг [22]. Эквивалентные дозы кортикостероидов системного действия: преднизолон** 60-120 мг, дексаметазон** 8-16 мг [48];
- детям: внутривенно или в/м #метилпреднизолон** 1-2 мг/кг, максимум 50 мг, или #гидрокортизон** 2-4 мг/кг, максимум 100 мг, дексаметазон 0,1-0,4 мг/кг, максимум 10 мг [49]. Эквивалентные дозы кортикостероидов системного действия: преднизолон** 1,3-2,6 мг/кг, максимум 50 мг [48].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
Комментарии: Длительность и доза кортикостероидов системного действия подбирается индивидуально в зависимости от тяжести клинических проявлений.
Рекомендация 25. Пациентам с анафилаксией/АШ после стабилизации АД при наличии проявлений со стороны кожи и слизистых рекомендуется введение антигистаминных препаратов системного действия для уменьшения проницаемости капилляров, отека тканей, зуда и гиперемии. Рекомендуемые дозировки: клемастин 0,1% - 2 мл (2 мг) взрослым для внутривенного или в/м введения, #клемастин детям – в/м по 25 мкг/кг в сутки, разделяя на 2 инъекции; хлоропирамин** 2% - 1 мл (20 мг) для внутривенного или в/м введения взрослым 1-2 мл, #хлоропирамин детям – начинают лечение с дозы 5 мг (0,25 мл); дифенгидрамин внутривенно или внутримышечно: ** для взрослого – 25-50 мг, #дифенгидрамин** для ребенка весом менее 35-40 кг – 1 мг/кг, максимально 50 мг [1, 32, 41, 50].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
Комментарий: Начало действия антигистаминных препаратов существенно превышает начало действия эпинефрина**, поэтому в данном случае нет пользы их немедленного введения после возникновения эпизода анафилаксии/АШ. Но существенным ограничением является факт возможного усугубления гипотензии при быстром внутривенном введении. Поэтому для взрослых дифенгидрамин** назначается медленно (не менее 5 мин) внутривенно в дозе 25-50 мг [47]. Детям, весом менее 35-40 кг – 1 мл/кг, максимально 50 мг. Запрещен при недоношенности и в период новорожденности.
Рекомендация 26. Пациентам с анафилаксией/АШ при сохраняющемся бронхоспазме несмотря на введение эпинефрина** рекомендуется применение селективного бета2-адреномиметика [30]. Рекомендуемые дозировки ингаляторного введения лекарственных препаратов через небулайзер: взрослым раствор сальбутамола** 2,5 мг/2,5 мл, детям раствор #сальбутамола** 2,5 мг/2,5 мл [51, 52].
Уровень убедительности рекомендации - С (уровень достоверности доказательств – 5).
3.2 Хирургическое лечение
Не проводится.
3.3 Иное лечение
Не проводится.
Диетотерапия и обезболивание не применяется.