В силу объективных трудностей классического клинико-инструментального обследования пациентов в тяжелом состоянии и необходимости получения максимально полной информации о характере травмы в минимально возможные сроки более предпочтительны высокоинформативные методы современной медицинской визуализации — КТ органов грудной полости и комплексное УЗИ внутренних органов. Тем не менее большое значение в диагностике характера травмы груди имеет рентгенография легких в прямой и боковых проекциях (при тяжелом состоянии пациента и соответствующей невозможности выполнить исследование в вертикальном положении — исследование выполняется в положении пациента лежа в латеропозиции).
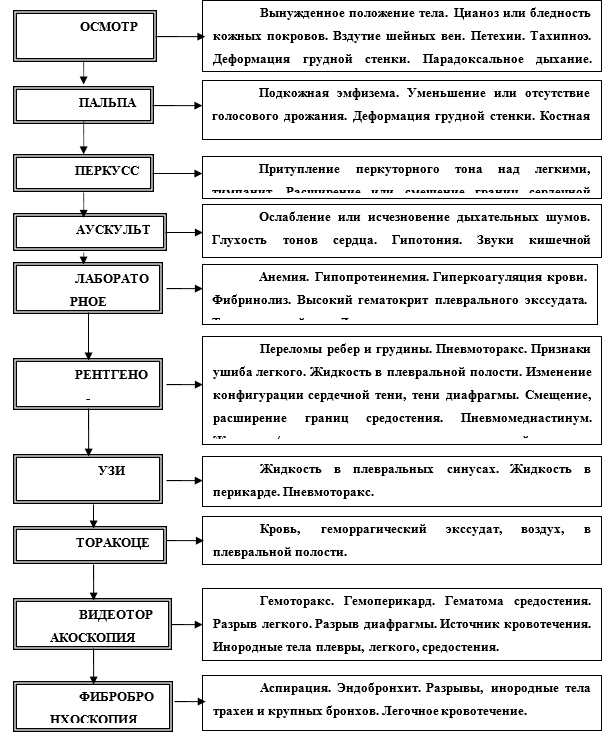
Комплексное ультразвуковое исследование внутренних органов является одним из наиболее информативных методов верификации анатомического характера травмы. Помимо высокой информативности важным его преимуществом является возможность выполнения исследования пациента в тяжелом состоянии ex tempore, в т.ч. в динамике — без необходимости его транспортировки и «перекладывания» пациента (непосредственно в операционной, реанимации или приемном покое). УЗИ позволяет выявить гемоперикард, гемоторакс, определить преимущественную локализацию внутриплевральных скоплений крови (жидкости) и оптимальную точку для плевральной пункции или дренирования. Помимо этого, УЗИ дает возможность оценить состояние соседних анатомических областей (брюшной полости, шеи, мягких тканей грудной клетки), что дает неоценимые возможности в диагностике сочетанной травмы. Использование УЗИ в режиме допплерографии дает чрезвычайно важную для хирургической тактики информацию о возможной закрытой травме сердца и магистральных сосудов. Возможно использование сокращенного (фокусированного) УЗИ исследования груди (FAST), позволяющего быстро выявить пневмо и гемоторакс, гемоперикард, не только врачами ультразвуковой диагностики, но и другими врачами-специалистами.
Компьютерная томография органов грудной полости является самым высокоинформативным методом диагностики повреждений груди. В течение нескольких минут визуализируются переломы ребер, грудины, ключицы, пневмоторакс, гемоторакс, контузия легких, гематомы средостения, субплевральные гематомы, гемоперитонеум и другие повреждения органов соседних анатомических областей. Выполнение КТ-ангиографии грудной аорты дает возможность точно визуализировать место экстравазации контрастных средств, наличие травматических аневризм и точно определить источник кровотечения. Противопоказанием (в т.ч. временным) к выполнению КТ является нестабильное состояние пострадавшего, требующее экстренных лечебных мероприятий.
Бронхоскопия (ФБС) позволяет выявить повреждения трахеи и бронхов, легочное кровотечение, признаки ушиба легких, аспирацию крови или желудочного содержимого. Вместе с тем при диагностической бронхоскопии возможно осуществление ряда лечебных мероприятий: санация трахеобронхиального дерева, эндобронхиальная инстилляция лекарственных препаратов [64]. Эзофагоскопия абсолютно необходима для диагностики повреждений ротоглотки и пищевода. Следует отметить, что при наличии эмфиземы средостения и мягких тканей при отсутствии рентгенологических данных о пневмотораксе абсолютно необходимыми исследованиями являются бронхоскопия и эзофагоскопия для исключения разрыва трахеи, бронхов или пищевода.
Диагностическая торакоскопия дает возможность с точностью до 94% [45, 70] верифицировать анатомический характер травмы (уточнить характер и объем повреждений легкого), установки плевральных дренажей в оптимальном положении.
Закрытая травма груди в целом: рентгенография и компьютерная томография
- Рекомендуется всем пациентам с закрытой травмой груди выполнение рентгенографии легких с диагностической целью [68].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: лучевые методы исследования имеют решающее значение в диагностике травмы грудной клетки. Основным методом является рентгенография легких, которая позволяет установить повреждения ребер, грудины, позвоночника, выявить пневмоторакс и гемоторакс, повреждения легкого, сердца и средостения. При рентгенографии следует оценить наличие, объем и характер пневмоторакса или гемоторакса; есть ли смещение органов средостения, расширение границ, сглаженность контуров сердца; контуры и уровень стояния диафрагмы; наличие костных повреждений (ребра, ключицы, лопатки, грудина, позвоночник); есть ли изменения в легочной ткани (ателектазы, гиповентиляция, инфильтрация); наличие эмфиземы средостения и мягких тканей; наличие и локализацию инородных тел. Динамическая рентгенография легких является обязательной при всех травмах грудной клетки. Не следует применять прицельную рентгенографию, а только прямой и боковой обзорные снимки с обязательным захватом обеих половин грудной клетки от диафрагмальных синусов до верхушек легких. Для диагностики повреждений легкого, экстраплевральных гематом, гемопневмоторакса необходимы снимки нормальной жесткости. Повреждения костей лучше выявляются на снимках повышенной жесткости в косых проекциях.
- Рекомендуется всем пациентам с закрытой травмой груди при наличии технической возможности выполнение компьютерной томографии (КТ) органов грудной полости или спиральной компьютерной томографии (МСКТ) легких с диагностической целью [66].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: компьютерная томография, которая обладает высокой диагностической информативностью и точностью в отношении всех видов повреждений грудной клетки и ее органов, позволяет получить полную топическую картину повреждений, измерить плотность и объем патологических образований, является методом выбора в современных условиях. При сочетанной травме рекомендовано выполнить СКТ пяти зон (голова, шея, грудь, живот, таз) [45].
- Рекомендуется у всех пациентов с высокоэнергетической травмой при поступлении дополнительное выполнение в диагностических целях компьютерная томография органов брюшной полости,компьютерная томография органов брюшной полости и забрюшинного пространства, компьютерная томография костей таза, компьютерная томография позвоночника с мультипланарной и трехмерной реконструкцией, компьютерная томография головного мозга, спиральная компьютерная томография шеи [45, 66, 146].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендуется у пациентов с диагностированными при помощи рентгенографии легких пневмотораксе, гемотораксе или гемопневмотораксе перед выполнением КТ органов грудной полости дренировать плевральную полость (дренирование плевральной плоскости) двумя дренажами большого (до 12 мм) диаметра [45].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендуется у пациентов с подозрением на продолжающееся неинтенсивное внутреннее кровотечение или объективными данными за его наличие проведение КТ органов грудной полости с внутривенным болюсным контрастированием с целью верификации характера и особенностей кровотечения [45, 68].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: наличие жизнеугрожающих состояний (интенсивное кровотечение, дыхательная недостаточность и иные), является основанием для отсрочки данного исследования на период после проведения экстренных оперативных вмешательств и стабилизации показателей центральной гемодинамики.
- Рекомендуется выполнение КТ органов грудной полости и КТ органов брюшной полости с диагностической целью всем пациентам с подозрением на повреждение диафрагмы (при наличии технической возможности) [45, 71].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
Комментарии: следует учитывать, что КТ органов грудной полости не на 100% чувствительна из-за не всегда хорошей визуализации диафрагмы. Диагноз по КТ органов грудной полости может быть убедительно поставлен, если через дефект диафрагмы визуализируется выход органов брюшной полости [72–74]. При правостороннем диафрагмальном разрыве отмечается утолщение диафрагмы, «бугорок» и «следы» от выхождения печени. При левостороннем разрыве полезными признаками являются сегментарный диафрагмальный дефект, выхождение органов брюшной полости через дефект и сужение «талии» грыжевой структуры в месте диафрагмального разрыва [75]. В целом, чувствительность составляет 66,7%, специфичность 100%, положительная прогностическая ценность 100%, отрицательная прогностическая ценность 88,4% [76].
Закрытая травма груди в целом: иные инструментальные исследования
- Рекомендуется выполнение комплексного ультразвукового исследования внутренних органов в диагностических целях всем пациентам с подозрением на скопление жидкости и/или воздуха в плевральной полости [77, 78].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 2).
Комментарии: ультразвуковое исследование является важным методом инструментальной диагностики при травме грудной клетки, плевральных полостей, сердца и средостения. С помощью УЗИ визуализируется жидкость и воздух в плевральной полости, экстраплевральные гематомы, повреждения диафрагмы, жидкость в полости перикарда, инородные тела. Достоинством УЗИ является возможность не только визуализировать жидкость или воздух, но и измерить его объем. Современное УЗИ с доплерографией является наиболее простым и доступным способом диагностики повреждений сердца и магистральных сосудов средостения и корня легкого [45].
- Рекомендуется выполнение плевральной пункции в диагностических целях всем пациентам при неоднозначно трактуемой или не вполне ясной клинической картине и подозрении на гемо- и/или пневмоторакс [44, 45].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: плевральная пункция выполняется во 2 межреберье по среднеключичной линии и 6-7 межреберье по задней подмышечной линии. Для установления продолжающегося кровотечения и активности воспалительного процесса в плевральной полости полученный при пункции экссудат подвергается гематологическому и бактериологическому исследованию. Торакоцентез может быть закончен дренированием плевральной полости.
- Не рекомендуется у пациентов без признаков гидро-, хило-, пневмо- и гемоторакса проведение диагностической пункции плевральной полости по причине высокого риска ятрогенных повреждений [66].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: риск ятрогенных повреждений при диагностической пункции велик именно при отсутствии в плевральной полости воздуха или жидкости.
- Не рекомендуется выполнять пункцию и дренирование плевральной полости у пациента с закрытой травмой груди (по поводу гемоторакса и напряженного пневмоторакса), не убедившись в характере ее содержимого при помощи рентгенографии легких, комплексного УЗИ внутренних органов, КТ органов грудной полости или комбинации этих методов [26].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: если при пункции и дренировании плевральной полости, выполненной по поводу гемоторакса или напряженного пневмоторакса, будет получено желудочное или кишечное содержимое, это будет являться достоверным признаком повреждения диафрагмы, однако данная ситуация связана с высоким риском развития гнойно-воспалительных осложнений со стороны плевры [26].
- Рекомендуется всем пациентам регистрация электрокардиограммы в диагностических целях [68].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: ЭКГ-исследование весьма информативно при ушибах сердца, любое нарушение ритма и проводимости, очаговые изменения следует трактовать в пользу ушиба сердца.
- Рекомендуется выполнение эхокардиографии с диагностической целью всем пациентам с закрытой травмой груди при наличии показаний и соответствующего оснащения [68].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: метод дает возможность оценить количество жидкости в перикарде и его толщину, состояние клапанного аппарата и производительность работы сердца.
- Рекомендуется всем пациентам с закрытой травмой груди и подозрением на повреждения магистральных сосудов выполнение ангиографии данных сосудов [66].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: с помощью малотравматичного метода возможно установить уровень повреждения сосуда, а также выполнить эндоваскулярный гемостаз. Метод позволяет выполнить стентирование различных частей грудного отдела аорты, плечеголовного ствола, подключичных артерий стент-графтом при их повреждении.
- Рекомендуется выполнение бронхоскопии при наличии соответствующего оснащения всем пациентам с закрытой травмой груди с целью диагностики и устранения причин респираторных нарушений по следующим показаниям [45, 68]: 1) подозрение на повреждение трахеи, бронхов и легкого; 2) легочное кровотечение любой степени тяжести; 3) ателектаз или гиповентиляция легкого; 4) обтурация дыхательных путей кровью, мокротой, пищевыми массами; 5) сочетанные заболевания легких; 6) необходимость санации трахеобронхиального дерева; 7) трудная интубация.
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: эндоскопические методы занимают важное место в диагностике повреждений органов грудной клетки. Следует помнить, что обязательным условием для проведения эндоскопического исследования является эффективная декомпрессия плевральной полости при пневмотораксе или средостения при медиастинальной эмфиземе. Бронхоскопия является объективным методом диагностики повреждений легкого и дыхательных путей, установления причин обтурационных ателектазов легких и их устранения.
- Рекомендуется у всех пациентов с целью предотвращения осложнений при тяжелой сочетанной травме груди проведение ранней лечебно-диагностической бронхоскопии и ранних энтеральных инфузий [79,80].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 3).
Комментарии: указанные вмешательства целесообразно выполнять всем пациентам в условиях противошоковой операционной.
- Рекомендуется выполнение эзофагоскопии всем пациентам при наличии показаний и соответствующего оснащения в диагностических целях [68].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: эзофагоскопия позволяет диагностировать ранения и травматические разрывы пищевода, а также выявить косвенные признаки повреждения других органов средостения.
- Рекомендуется проведение диагностической видеоторакоскопии с диагностической целью всем пациентам с закрытой травмой груди при наличии показаний и соответствующего оснащения [70].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: различают неотложную, срочную (в течение первых суток после травмы) и отсроченную торакоскопию. Позволяет диагностировать свернувшийся гемоторакс, гемоперикард, гематому средостения, рану легкого, перикарда, диафрагмы, установить источник кровотечения, выявить инородные тела плевры, легкого, средостения. Показаниями для видеоторакоскопии являются: 1) средний и большой гемоторакс при отсутствии признаков продолжающего внутриплеврального кровотечения с поступлением по дренажам из плевральной полости крови в количестве до 500 мл в час; 2) продолжающееся внутриплевральное кровотечение с выделением по дренажам из плевральной полости крови в количестве от 250 до 500 мл в час; 3) нарастающая и напряженная эмфизема средостения; 4) некупируемый напряженный пневмоторакс; 5) стойкий, не купируемый в течение 3-х суток после травмы, и рецидивирующий пневмоторакс; 6) свернувшийся гемоторакс давностью до 2 недель.; 7) инородные тела плевральной полости, легкого, средостения. По первым 4 пунктам показаний торакоскопия проводится в неотложном порядке, по остальным в срочном (в течение первых суток после травмы и отсроченном (плановом) порядке. Противопоказаниями для торакоскопии при травме груди являются: 1) тотальный гемоторакс; 2) профузное внтутриплевральное или легочное кровотечение; 3) тампонада сердца; 4) убедительные признаки повреждения крупных сосудов и трахеи; 5) напряженный или некупируемый пневмоторакс на противоположной стороне груди; 6) неблагоприятный или сомнительный прогноз для проведения оперативных вмешательств при травматическом шоке; 7) наличие не устраненных доминирующих угрожающих жизни повреждений другой локализации; 8) обширные повреждения или нагноения мягких тканей груди; 9) облитерация плевральной полости [45].
Переломы ребер
- Рекомендуется у всех пациентов с переломами ребер и грудины подтверждение диагноза с помощью рентгенографии ребра(ребер) и рентгенографии грудины в двух проекциях и/или КТ ребер с мультипланарной и трехмерной реконструкцией, КТ грудины с мультипланарной и трехмерной реконструкцией [81].
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 3).
Комментарии: подтвердить диагноз изолированных переломов ребер и грудины следует с помощью обычной рентгенографии органов грудной клетки в двух проекциях. Помимо переломов она позволяет выявить изменения со стороны лёгких и плевры — контузию, ателектаз лёгкого, гемо- и пневмоторакс. При множественных переломах ребер или тяжёлой травме необходимо отдать предпочтение КТ органов грудной полости, в том числе и для выявления сопутствующих повреждений и определения их тяжести. Доступность этого метода сделала его рутинным у пациентов с тяжёлой травмой грудной клетки. При переломах нижних ребер следует исключить абдоминальные повреждения.
Флотирующие переломы ребер (реберный клапан)
- Рекомендуется всем пациентам с парадоксальным движением грудной клетки выполнять КТ органов грудной полости в диагностических целях [66].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Не рекомендуется выполнение только рентгенографии легких пациентам с парадоксальным движением грудной клетки при возможности проведения КТ [66].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: рентгенография ребра (ребер) позволяет выявить локализацию переломов и положение отломков. Однако на первичных рентгенограммах может не выявляться до 50% переломов ребер. Поэтому первичный диагноз реберного клапана скорее опирается на клиническую картину парадоксальных движений участка грудной стенки и расстройств внешнего дыхания. КТ органов грудной полости позволяет получить исчерпывающую информацию о наличии переломов и повреждении органов груди, в том числе о наличии так называемого симптома «острого осколка» — выстоянии острых отломков ребер в просвет плевральной полости с угрозой повреждения легких.
Пневмоторакс
- Рекомендуется выполнить обзорную рентгенографию груди в прямой и боковой в проекциях или компьютерную томографию органов грудной полости (рентгенография пораженной части костного скелета, рентгенография мягких тканей грудной стенки, прицельная рентгенография органов грудной клетки, рентгенография легких), а также торакоцентез и/или дренирование плевральной полости всем пациентам с целью окончательной диагностики пневмоторакса [25, 26, 45, 66].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендуется при подозрении и/или наличии объективных данных за пневмоторакс и наличии технической возможности выполнять КТ органов грудной полости всем пациентам при поступлении в стационар с целью определения степени коллабирования легкого и положения средостения [66].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендуется при подозрении и/или наличии объективных данных за пневмоторакс, но при невозможности проведения КТ органов грудной полости выполнение всем пациентам рентгенографии легких в прямой и боковой проекциях с целью определения степени коллабирования легкого и положения средостения [45].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: в руководстве British Thoracic Society (2003) [82] пневмотораксы подразделяются на малые и большие при расстоянии между легким и грудной стенкой менее 2 см и более 2 см, соответственно, а руководство American College of Chest Physicians (2001) [83] рекомендует делить пневмотораксы в зависимости от величины расстояния между верхушкой легкого и апексом: малый пневмоторакс при расстоянии менее 3 см, большой — более 3 см [45]. Для количественной характеристики пневмоторакса на рентгенограмме можно измерить расстояние между внутренним контуром грудной стенки и краем спавшегося легкого (например, 4 см) и расстояние от внутреннего края грудной стенки до тени средостения (например, 16 см). Далее вычисляют величину пневмоторакса в процентах. В данном примере она составляет 25% [25].
- Рекомендуется всем пациентам с пневмотораксом контрольное выполнение рентгенографии легких по мере необходимости (по назначению лечащего врача) для определения динамики расправления легкого и определения показаний для коррекции, продолжения или прекращения выполнения дренирующих вмешательств и/или манипуляций [45].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендуется проведение лечебно-диагностической бронхоскопии всем пациентам с открытым внутренним и клапанным пневмотораксом непосредственно после выполнения дренирования плевральной полости в целях исключения или подтверждения разрыва трахеи и крупных бронхов, а также санации трахеобронхиального дерева [45].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: основным инструментальным лечебно-диагностическим методом исследования органов дыхания у пациентов с тяжелыми сочетанными травмами с повреждениями воздухоносных путей и легких является ФБС. При выполнении под местной анестезией, с поддержкой дыхания с помощью высокочастотной вентиляции легких, ФБС не вызывает ухудшения гомеостаза и позволяет практически полностью осмотреть трахею и бронхи III уровня, а также удалить патологическое содержимое из их просвета и разрешить ателектазы легких. Восстановление проходимости дыхательных путей и вовремя начатое лечение снижают риск развития легочных осложнений на 30%. В связи с этим важно, что бронхоальвеолярный лаваж у пациентов с тяжелой сочетанной травмой помогает эффективно удалить патологическое содержимое (кровь и аспирационное содержимое) из дыхательных путей и дает возможность осуществить забор жидкости для лабораторных исследований.
- Рекомендуется у всех пациентов с подозрением на пневмоторакс, не разрешенным в ходе иных инструментальных обследований, в целях уточнения диагноза выполнение диагностической пункции плевральной полости [45].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: для уточнения наличия воздуха в плевральной полости пункция выполняется во втором межреберье по срединноключичной линии. Обезболивание — местная анестезия 0,5% раствором прокаина**. Тонкой иглой, соединенной со шприцем с прокаином** через полихлорвиниловую трубку (следует использовать зарегистрированные устройства для дренирования плевральной полости), в направлении, перпендикулярном грудной стенке, предпосылая прокаин**, упираются в III ребро. Затем изменяется направление иглы кверху и по верхнему краю ребра она проникает в плевральную полость. При этом вначале ощущается эластическое сопротивление, а затем провал. Оттягивается поршень шприца назад. При наличии пневмоторакса поршень идет свободно и в растворе прокаина** появляются пузырьки воздуха.
Гемоторакс
- Рекомендуется у всех пациентов с подозрением на гемоторакс, не исключенном в ходе неинвазивных исследований, с целью уточнения диагноза выполнение диагностической пункции плевральной полости [45].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: с целью выявления крови в плевральной полости пункция выполняется в шестом или седьмом межреберье по средней или задней подмышечной линии. После обезболивания длинной иглой, соединенной со шприцем с прокаином** через полихлорвиниловую трубку (следует использовать зарегистрированные устройства для дренирования плевральной полости), выполняется плевральная пункция. Пункция плевральной полости выполняется по верхнему краю нижележащего ребра, чтобы не повредить межреберные сосуды. После проникновения в плевральную полость (ощущение провала) поршень шприца оттягивается назад. При наличии гемоторакса в шприце появляется кровь или сгустки.
- Рекомендуется у всех пациентов с подозрением на свернувшийся гемоторакс проведение (при наличии соответствующего оснащения) КТ органов грудной полости с диагностической целью [84].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 3).
Комментарии: КТ органов грудной полости является золотым стандартом визуализации свернувшегося гемоторакса. КТ-признаки свернувшегося гемоторакса представляют собой сочетание объективных качественных и количественных характеристик: наличие патологического содержимого, его точный объем, локализация, форма, контуры, структура (плотность, однородность), соотношение плотной и жидкостной фракций, их смещаемость.
- Рекомендуется при невозможности проведения КТ органов грудной полости выполнение всем пациентам с подозрением на свернувшийся гемоторакс обзорной рентгенографии груди в прямой и боковой проекциях, возможно в сочетании с УЗИ грудной клетки в диагностических целях [45, 85, 86].
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: рентгенологическая картина при свернувшемся гемотораксе весьма вариабельна и зависит от стадии его развития. В ранние сроки рентгенологическое исследование в подавляющем большинстве случаев выявляет затенение гемоторакса, не смещаемое при перемене положения тела. Гораздо реже удается определить негомогенность этого затенения, а во второй стадии – возникновение множественных горизонтальных уровней жидкости в верхней части затенения. Стоит учитывать, что объем гемоторакса менее 300 см3 при традиционной рентгенографии груди не определяется. При диагностике задержки плевральной жидкости при закрытой травме грудной клетки ультразвуковое исследование плевральных полостей превосходит рентгенографию легких. УЗИ позволяет с большой точностью визуализировать гемоторакс, однако чувствительность метода зависит от квалификации врача-специалиста. Также метод не позволяет дать полную оценку изменений в грудной полости вследствие недостижимости некоторых отделов плевральной полости и затухания сигнала в воздушной среде (легкое, пневмоторакс).
- Рекомендуется всем пациентам со свернувшимся гемотораксом выполнение торакоцентеза и/или дренирования плевральной полости в целях оценки характера отделяемого [44, 45, 87].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: характерным признаком свернувшегося гемоторакса являются отрицательные результаты пункций плевральной полости из нескольких точек. При наличии функционирующего плеврального дренажа, прекращение поступления жидкости, несмотря на наличии затенения на рентгенограмме легких является достоверным признаком свернувшегося гемоторакса.
Травма кровеносных сосудов груди
- Рекомендуется у всех пациентов с подозрением на повреждение кровеносных сосудов груди выполнение: рентгенографии легких (при тяжелом состоянии пациента и при невозможности выполнить рентгеновское исследование в вертикальном положении — исследование выполняется лежа); трансторакального ультразвукового исследования плевральных и перикардиальной полостей (по методике FAST); чреcпищеводной эхокардиографии; дуплексное сканирование дуги аорты, брахицефальных артерий и сосудов корней легких; компьютерной томографии органов грудной полости с внутривенным болюсным контрастированием; ангиографии грудной аорты ретроградной; диагностической торакоскопии [66].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии. Признаками травмы сосудов груди при инструментальном исследовании являются:
- на рентгенографии легких — переломы грудины, лопатки, ключицы, первого ребра и/или нескольких ребер слева; нечеткость контура дуги аорты, расширение тени средостения более 8 см, «странное» средостение, отклонение левого главного бронха более 140° вниз от трахеи, утрата перивертебральной плевральной полоски, расслоение кальцификации в дуге аорты, боковое отклонение назогастрального зонда в пищеводе, боковое смещение трахеи, апикальная плевральная гематома; массивный левосторонний гемоторакс;
- при комплексном УЗИ внутренних органов (в объеме FAST) — визуализируется большой объем жидкости в левой плевральной полости, жидкость в полости перикарда (тампонада), связанные с крупными сосудами гематомы средостения и корней легких;
- при УЗИ средостения — выявляются внутриаортальные повреждения (разрыв интимы, интрамуральная гематома и/или расслоение аорты);
- при дуплексном сканировании аорты — изменения линейной скорости кровотока и конфигурации допплерографической кривой по аорте, брахиоцефальным артериям и сосудам корней легких;
- при чреспищеводной эхокардиграфии (ЧП-ЭХОКГ) — диагностируются разрывы интимы, интрамуральные гематомы и расслоение аорты. Несмотря на чувствительность и специфичность метода 100% и 98% соответственно, в связи с возможным кровотечением из формирующейся гематомы и/или аневризмы в момент исследования, ЧП-ЭхоКГ при травме сосудов груди имеет ограниченное значение;
- на КТ органов грудной полости — гематома средостения, тотальный гемоторакс, экстравазация контраста, разрывы и расслоения интимы, травматические аневризмы и/или тромбоз на уровне псевдоаневризмы. Чувствительность и специфичность метода достигает 93 и 86% соответственно;
- при ангиографии грудной аорты ретроградной (показана не только для диагностики локализации повреждения, но и для планирования рационального хирургического доступа и эндоваскулярного лечения) — выявляются разрывы интимы и полные разрывы стенки аорты/артерий с экстравазацией контраста, пульсирующие гематомы и формирующиеся ложные аневризмы. Чувствительность и специфичность метода составляет 100% и 98%, соответственно;
- при диагностической торакоскопии — напряженный (пульсирующие) гематомы средостения, жидкость в перикарде (тампонада).
Травма сердца
- Рекомендуется у всех пациентов с подозрением на повреждение сердца при ЗТГ выполнение: рентгенографии легких (при тяжелом состоянии пациента и при невозможности выполнить рентгеновское исследование в вертикальном положении —рентгенография легких выполняется лежа); ЭКГ; трансторакальной эхокардиографии (ТТ-ЭХОКГ); чреcпищеводной эхокардиографии (ЧП-ЭХОКГ); СКТ; сцинтиграфии миокарда [66].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии. Признаками повреждения сердца при инструментальном исследовании являются:
- на рентгенограммах груди — расширение (до шаровидной формы) тени сердца;
- на ЭКГ — выявляются неспецифические изменения в виде подъема/депрессии сегмента ST, появление патологического зубца Q и патологических волн зубца Т, различных аритмий (синусовой тахикардии, брадикардии, желудочковой экстрасистолии, фибрилляций и трепетаний предсердий, преходящих нарушений внутрижелудочковой проводимости, блокад ножек пучка Гиса или их ветвей, различных нарушения AV-проводимости, включая преходящую полную AV-блокаду сердца). Достоверность и специфичность составляют 82% и 68%, соответственно;
- при ТТ-ЭХОКГ и ЧП-ЭХОКГ — может определяться перикардиальный выпот, снижение сократительной способности миокарда (дискинезии предсердий и желудочков) и сердечного выброса. Чаще снижается фракция выброса правого желудочка. Могут определяться внутристеночные гематомы в желудочках, разрывы папиллярных мышц и хорд, клапанные повреждения и дисфункции, а также тромбы в камерах сердца. Информативность исследований ограничена переломами ребер, гематомами и отеком грудной стенки, а также тяжестью состояния пациента и квалификацией оператора.
- при СКТ и СКТ с ангиоконтрастированием — диагностируются разрывы миокарда и перикарда (с формированием грыжи/вывиха сердца), гидро- и пневмоперикард, поражение коронарных артерий и клапанов сердца;
- при сцинтиграфии миокарда — выявляются зоны повреждения миокарда. Методика трудоемка с низкой чувствительностью (61%) и специфичностью (74%).
Травма диафрагмы
- Рекомендуется вести диагностический поиск рентгенологических признаков повреждения диафрагмы у всех пациентов, которым выполняется рентгенография легких по поводу ЗТГ в целом [44, 138].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: следующие рентгенологические особенности (одно или несколько) могут указывать на возможное повреждение диафрагмы: уменьшение легочных объемов, затемнение гемиторакса, атипичный плевральный выпот, высокое стояние купола диафрагмы либо отсутствие ее визуализации, уровни жидкости в желудке и кишечнике выше нормального анатомического расположения диафрагмы, интерпозиция толстой кишки.
Рентгеносемиотика может зависеть от стороны повреждения. Так, при разрыве правого купола диафрагмы в правом гемитораксе определяется интенсивная тень с овальными контурами, выступающая над куполом диафрагмы или сливающаяся с ней. При разрыве левого купола в левом гемитораксе чаще выявляются участки просветления от желудка или петель кишечника. При левостороннем разрыве возможно расширение средостения, в связи с чем необходимо проводить дифференциальный диагноз с повреждением аорты.
Учитывая, что в половине всех случаев грыжевое выпячивание органов брюшной полости в грудную клетку отсутствует, рентгенограмма грудной клетки не всегда позволяет поставить диагноз. Чувствительность рентгенографии диафрагмы составляет не более 60%. Она не позволяет непосредственно визуализировать дефект диафрагмы [71]. Тем не менее, отсутствие визуализации диафрагмы на рентгенограмме легких является независимым фактором риска наличия такого повреждения [59].
- Рекомендуется у всех пациентов с подозрением на травму диафрагмы, находящихся на ИВЛ, выполнение рентгенографии легких до и после интубации с целью повышения чувствительности рентгенологической диагностики [88].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Не рекомендуется использование УЗИ плевральных полостей как основного метода диагностики повреждений диафрагмы у пациентов с подозрением на них по причине недостаточной чувствительности метода [88].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: УЗИ плевральных полостей следует использовать лишь как вспомогательный метод, позволяющий ориентировочно дифференцировать осумкованный выпот в плевральной полости от желудка и петель кишки. Однако метод недостаточно чувствителен для диагностики легочного, аортального, сердечного и скелетно-мышечного повреждения [88].
- Рекомендуется у всех пациентов с закрытой травмой груди и подозрением на травматическое повреждение диафрагмы при наличии технической возможности и стабильном состоянии пациента (позволяющем выполнить данное исследование) выполнение магнитно-резонансной томографии (МРТ) органов грудной клетки с целью точной визуализации анатомии диафрагмы и соответствующего уточнения диагноза [88].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: МРТ может использоваться у пациента в стабильном состоянии, у которого есть сомнительный диагноз и нет необходимости в торакотомии, лапаротомии или для поздней диагностики.
- Рекомендуется при невозможности выполнения КТ органов грудной полости у всех пациентов с закрытой травмой груди и подозрением на травматическое повреждение диафрагмы выполнение рентгенографии желудка с бария сульфатом** с целью уточнения диагноза [57, 138].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: примерами причин невозможности выполнения МСКТ являются отсутствие компьютерного томографа, нетранспортабельность пациента, резкое снижение насыщения крови кислородом при его перекладывании. Бария сульфат** целесообразно вводить через назогастральный зонд. В этом случае стенка желудка, контрастированная бария сульфатом**, не ограничена куполом диафрагмы, а назогастральный зонд, пройдя уровень диафрагмы, уходит вверх и появляется в грудной полости, что является патогномоничным признаком.
- Не рекомендуется применять торакоскопию и лапароскопию в качестве самостоятельных методов диагностики повреждения диафрагмы [26].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: такие методы диагностики, как торакоскопия и лапароскопия, не являются самостоятельными методами диагностики повреждения диафрагмы. Они подразумевают обязательность осмотра диафрагмы у пациентов, взятых на торакоскопическую/лапароскопическую диагностику или оперируемых по поводу закрытой травмы груди/живота или неясной патологии груди/живота. Они могут выполняться у пациентов, находящихся в стабильном состоянии при неинформативности других диагностических методов и подозрении на сохраняющийся разрыв диафрагмы [26].
Травма пищевода (грудного отдела)
- Рекомендуется у всех пациентов с подозрением на травму пищевода выполнение рентгенографии мягких тканей шеи и рентгенографии легких в нескольких проекциях в сочетании с рентгеноскопией пищевода с контрастированием в диагностических целях [44].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: при выполнении исследования необходимо подтвердить или исключить эмфизему околопищеводных тканей, а также возможные затеки контрастных средств за анатомические пределы пищевода. Рентгенологический метод обследования является основным, так как позволяет установить повреждение пищевода и связанных с ними осложнений. Первичное рентгенологическое исследование выполняется при малейшем подозрении на повреждение пищевода без специальной подготовки пациента. Метод включает обзорную полипозиционную рентгенографию шеи и груди с оценкой состояния средостения, легких и плевральных полостей, а также контрастное исследование пищевода с взвесью бария сульфата**. Рентгенография мягких тканей шеи и рентгенография легких в нескольких проекциях показаны для оценки мягких тканей (отек, эмфизема), воздушности ткани легкого, выявления патологического содержимого в плевральных полостях (пневмоторакс, гидроторакс, пневмогидроторакс, одно- или двусторонний), инородных тел, контуров срединной тени (расширение средостения, пневмомедиастинум), пульсации сердца, а также подвижности диафрагмы, состояния костного каркаса. Для объективизации выявленных изменений и оценки динамики процесса рентгеноскопическое исследование необходимо завершать рентгенографией. Эмфизема околопищеводных тканей, возникающая в течение первого часа, указывает на повреждение пищевода даже при отсутствии затекания контрастного средства за его пределы. Эмфизема шеи может появиться при любой локализации перфорации пищевода и проявляется в виде от единичных пузырьков воздуха до 0,5 см в диаметре при микроперфорациях до массивных линейных просветлений, распространяющихся на грудную стенку. Пневмоторакс при перфорациях пищевода с повреждением медиастинальной плевры проявляется появлением газа от верхушки до тотального пневмоторакса. При обзорном рентгенологическом исследованиископление жидкости выявляется на стороне травмы пищевода и визуализируется в виде гомогенного затемнения в плевральной полости. Изменение конфигурации срединной тени — расширение и затемнение ее, сглаженность и нечеткость контуров — выявляется не ранее чем через 6-8 часов после травмы пищевода. Обзорное полипозиционное рентгенологическое исследование позволяет выявить наличие рентгенопозитивных инородных тел при ранениях шеи и груди (нож, пуля, осколок, ложка, металлический зубной протез и проч.) и определить их размеры и локализацию. Рентгеноконтрастное исследование пищевода целесообразно начинать с водорастворимых контрастных средств, не содержащих бария сульфат**, поскольку затекание взвеси бария сульфата** в средостение и плевральные полости требует тщательного ее удаления. При неинформативности такого исследования применяют жидкую взвесь бария сульфата**. Использование бария сульфата** при контрастном методе исследования пищевода в значительной степени облегчает поиск места травмы в нем во время операции при вскрытии средостения. При рентгенологическом исследовании следует обращать внимание на затеки контраста за пределы стенок пищевода, фиксируя локализацию повреждения (правая или левая боковые стенки; передняя или задняя; с двух сторон).
- Рекомендуется у всех пациентов с подозрением на травму пищевода в ходе рентгеноскопии пищевода с контрастированием вести поиск признаков повреждения также и других органов грудной клетки [44].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендуется у всех пациентов с подозрением на травму пищевода выполнять УЗИ плевральной полости с целью оценки состояния плевральных полостей и перикарда [45].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: основной задачей первичного ультразвукового исследования является оценка состояния плевральных полостей и перикарда. Метод позволяет выявить минимальный объем жидкости, что невозможно обнаружить при рентгенологическом исследовании. Динамические ультразвуковые исследования направлены на выявление свободной или осумкованной жидкости в плевральных полостях и перикарде, оценку ее объема, локализацию и характер и своевременно проводить коррекцию хирургической тактики и лечения.
- Рекомендуется у всех пациентов с травмой пищевода выполнять эзофагоскопию в целях точной диагностики имеющегося травматического дефекта (дефектов) стенки пищевода и определения тактики дальнейшего лечения [66].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: эзофагоскопия — метод, который позволяет определить глубину и протяженность повреждения стенки пищевода. Эзофагоскопия для первичного подтверждения диагноза травмы пищевода возможна, но не является обязательным методом исследования, так как всякое повышение внутри пищеводного давления приводит к распространению инфекции по средостению, а инсуффляция воздуха при недренированных плевральных полостях чревата развитием напряженного пневмомедиастинума или пневмоторакса. При эзофагоскопии оценить истинный размер дефекта обычно не представляется возможным, поскольку происходит сброс воздуха через зону его повреждения. Определение расстояния нижнего края дефекта до пищеводно-желудочного перехода важно для выбора оперативного доступа и возможности фундопликации. При выполнении ФЭГДС необходимо оценить возможности применения внутрипросветной ВАК-терапии или клипирования дефекта стенки пищевода.
- Рекомендуется у всех пациентов c травмой грудной клетки при проведении дифференциального диагноза между травмой бронхов и/или трахеи и травмой пищевода как потенциальными источниками эмфиземы околопищеводных тканей выполнение диагностической бронхоскопии [66].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: в процессе дифференциальной диагностики при подозрении на повреждение пищевода большое значение имеет проведение бронхоскопии. Это связано с тем, что одним из симптомов, указывающих на повреждение органа, является подкожная эмфизема. Однако данный симптом может быть следствием повреждения трахеи, а также при травме других органов и заболеваниях. Бронхоскопия позволяет уточнить причину эмфиземы и установить локализацию повреждения в трахее.
- Рекомендуется у всех пациентов c подозрением на травму пищевода выполнять компьютерную томографию органов грудной полости в качестве дополнительного метода исследования, позволяющего одновременно получить данные за потенциальные повреждения других анатомических структур [66].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: компьютерная томография органов грудной полости является методом диагностики повреждений органов груди, в том числе и пищевода. Преимуществом метода является возможность одновременной визуализации изображения структур в изучаемом срезе в поперечной плоскости с их количественной обработкой по плотности, линейным размерам и объему различных областей, наличия и локализации инородных тел даже при наличии подкожной эмфиземы, пневмоторакса, выраженности подкожно-жирового слоя. Специальной подготовки для проведения рентгеновской компьютерной томографии шеи и груди не требуется. Стандартной укладкой является положение на спине. Исследование начинают с продольной томограммы во фронтальной плоскости, далее выполняются поперечные срезы с уровня основания черепа до уровня диафрагмы. Для увеличения разрешающей способности метода применяется способ «усиления» изображения, основанный на внутривенном введении контрастных средств. Для оценки смещаемости содержимого плевральных полостей и дифференциальной диагностики внутри- и внелегочных скоплений КТ-срезы проводят при перемене положения тела больного. КТ не является ведущим методом первичной диагностики при травме пищевода, но в послеоперационном периоде дает важную информацию для выявления не дренируемых гнойных скоплений и оценки динамики воспалительного процесса в средостении.